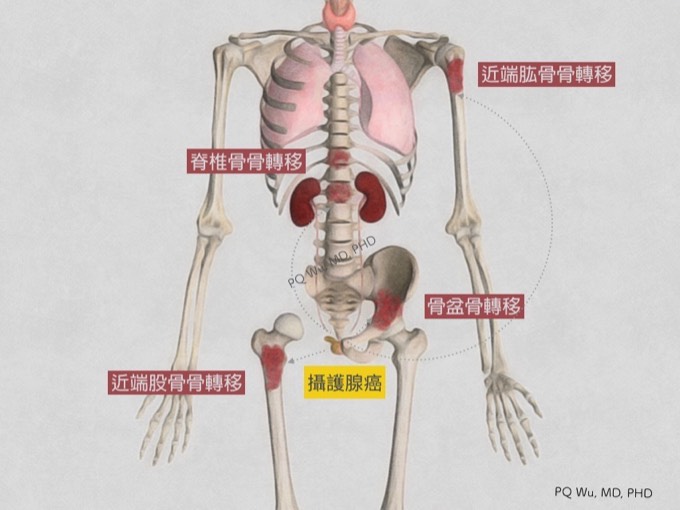
攝護腺癌,即為前列腺癌,為男性特有之癌症。好發年齡多在60 ~ 75 歲之間。根據2015年衛生署公佈之民國102年台灣10大癌症數據,攝護腺癌為全部癌症第六名,男性癌症之第五名。
by PQ Wu
根據1999年的研究(*),在初診斷攝護腺癌時,會有10%之病患會同時併發骨骼轉移,並且造成相當差的癒後。而後續的骨骼轉移機會,與攝護癌之分期有相當大的關聯。根據多篇研究的整理(**~****),可能發生骨轉移的機會如下:
1. T1/T2 分期: 約3 ~ 41% 發生骨轉移。
2. T3/T4 分期: 約 12 ~ 55%發生骨轉移。
若是依照腫瘤病理之分化特性:
1. 分化度良好(well differentiated): 約3 ~ 10% 發生骨轉移。
2. 分化度中等(moerately differentiated): 約13 ~ 57% 發生骨轉移。
2. 分化度差(poorly differentiated): 約42 ~ 80% 發生骨轉移。
因為攝護腺癌的發生機會高,併發骨骼轉移機會也相對的高,因此攝護腺癌合併骨轉移在臨床上是相當常見的問題。
* Cancer statistics. CA Cancer J Clin 1999;49: 8-29.
** Results of conservative management of clinically localized prostate cancer. N Engl J Med 1994; 330: 242-8.
***Fifteen-year survival in prostate cancer: a prospective, population- based study in Sweden. J Am Med Assoe 1997; 277: 467-71.
****Competing risk analysis of men aged 55-74 years at diagnosis managed conservatively for clinically localized prostate canceL J Am Med Assoe 1998; 280: 975-80.
哪些情況的攝護腺癌病患,較容易發生骨骼的轉移呢?我們可以藉由以下的幾篇研究來了解:
(一)Cancer ,2000年,在廣泛性切除攝護腺後,容易發生骨轉移的因子包括(*)
1. 格里森分數 (Gleason score) 大於等於7分。
2. 合併儲精囊(seminal vesicle)與淋巴組織侵犯。
3. 手術後兩年內發生生化復發(biochemical failure)。
(二)Urology與Urol Clin N Am,兩篇1997年研究,在使用放射線治療攝護腺後,容易發生骨轉移的因子包括(**,***)
1. 格里森分數 (Gleason score) 大於等於8分。
2. 治療前之攝護腺指數(PSA)大於 20 ng/dl。
3. T3/T4 分期
4. 合併淋巴組織侵犯
5. 放射線治療後,攝護腺指數(PSA)仍大於 4 ng/dl
因此,對於符合上述情況之乳癌病患,醫師與病患均應該多警惕骨轉移發生的可能性。
* The natural history, skeletal complications, and management of bone metastases in patients with prostate carcinoma. Cancer 2000; 88: 2989-94.
** Serum testosterone: a significant determinant of metastatic relapse for irradiated localized prostate canceL Urology 1997; 49: 327-34.
***Prostate specific antigen after radiation therapy. Urol Clin N Am 1997; 24: 40714.
大多數的癌症合併骨轉移時,在會造成嚴重的骨骼蛀洞(osteolysis)而造成 X光下會呈現時蝕骨性的病灶(osteolytic lesion)。這一部份的詳細機轉,我們可以閱讀下面的連結。
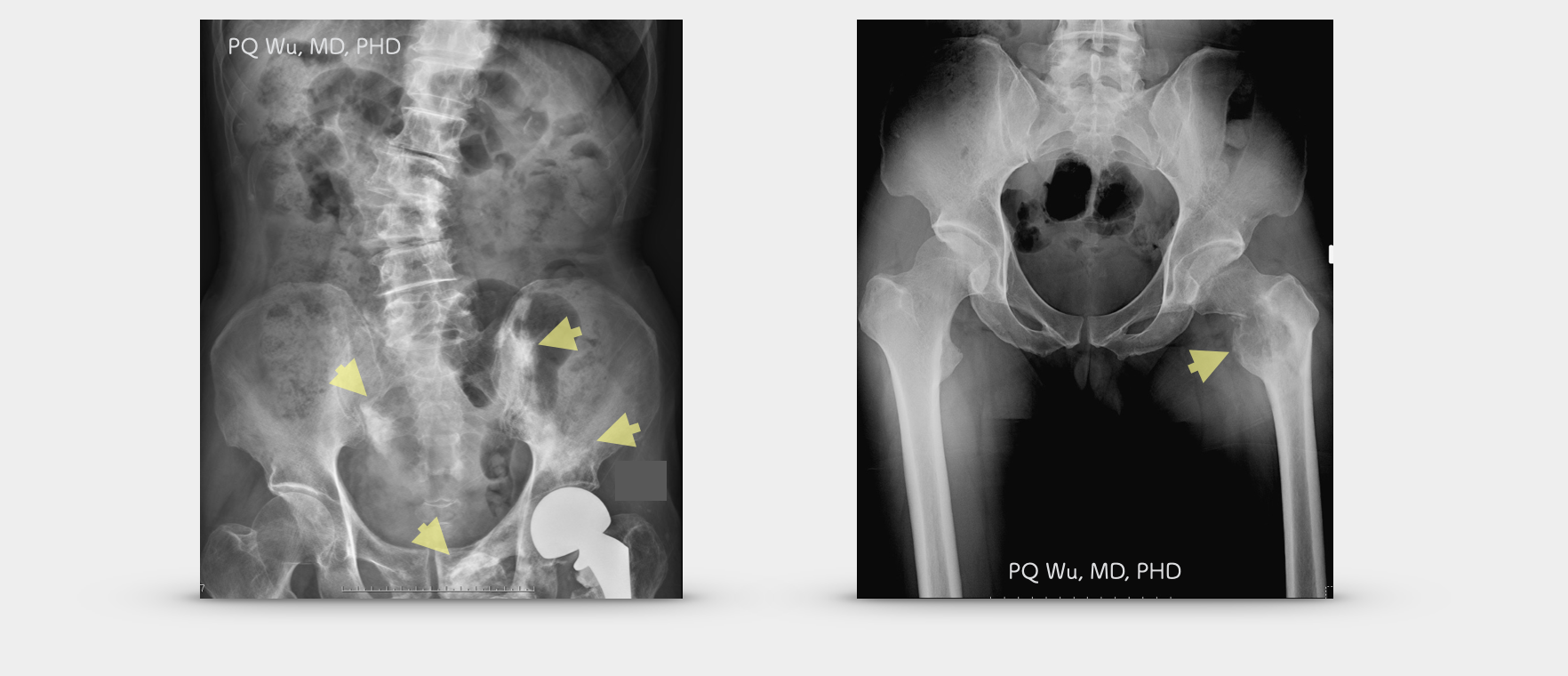
(上圖左) 一般癌症之骨轉移,多產生蝕骨性病灶。 (上圖右) 攝護腺癌之骨轉移,則為產生成骨性病灶。
一旦攝護腺癌患者不幸發生骨轉移,會有一定的機會會併發『骨骼相關事件(skeletal-related events, SRE)』,對這些癌症病患造成相當嚴重的影響。(*,**) 所謂的SRE即是指病患因為骨轉移而發生
1. 脊椎神經壓迫(spinal cord compression)。肺癌與乳癌之骨骼轉移,是所有惡性癌症骨轉移中最容易造成脊椎神經壓迫的,攝護腺癌相對較少發生。
2. 病理性骨折(pathologic fracture)。
3. 因為出現臨床症狀(如疼痛)或臨床需要而接受骨頭放射線治療(radiation to bone)或手術(bone surgery)。
轉移至骨骼上腫瘤細胞會誘發bradykinin、interleukin-6 (IL-6)、 granulocyte-macrophage colony-stimulating factor 與tumor necrosis factor 等激素而造成病患疼痛,並藉由促進蝕骨細胞(Osteoclast)的生長,來造成局部骨頭結構的破壞(Bone destruction)並導致後續嚴重的病理性骨折(Pathologic fracture)。有關於這部分的詳細說明,讀者可以閱讀以下的連結。
臨床若發現攝護腺癌發生骨轉移,為了改善肢體疼痛與避免病理性骨折的發生,會端視腫瘤的位置、病患的內科狀況與癒後,來決定是否採用放射線照射、手術或合併來治療。然而我們知道,癌症病患的體力與整體身體狀況較一般人些,因此需要手術的
適應症也不同。那何時需要手術呢?詳細的說明請閱讀以下的文章。
攝護腺癌合併骨轉移手術,可以依照目的分為兩種方法:
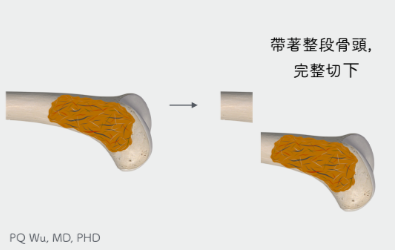
徹底根治 (腫瘤廣泛性切除)
若是為單一骨轉移或預期癒後佳之病患,會將其視為原發性骨腫瘤進行廣泛性切除,以希望可以根治之。
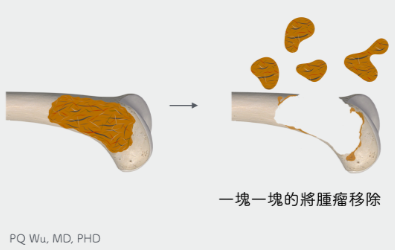
減少疼痛 (腫瘤病灶內切除 )
若是骨轉移為全身多處或是預期癒後較差之病患,則採用病灶內刮除,恢復較為迅速,且手術風險相對較低。
腫瘤廣泛性切除 Wide Resection .
腫瘤病灶內切除 Intralesional Curettage
第一. 若是為單一骨轉移(solitary bone metastasis)或預期癒後佳之病患,會將其視為原發性骨腫瘤進行廣泛性切除(wide resection)與肢體重建(limb reconstruction),以希望可以根治之。
第二. 若是骨轉移為全身多處或是預期癒後較差之病患,則採用病灶內刮除(intralesional curettage),此外我們會是手術中的情況,考慮是否給予『輔助治療』來減少腫瘤復發的機會。而刮除腫瘤後遺留的骨骼空洞,再用自體骨、異體骨、人工骨或是人工關節來進行重建手術,以希望減緩病患疼痛、避免病理性骨折之併發症。(圖一)但因為病灶內刮除會有相當高的復發率(local recurrence),因此手術後多會配合放射線治療。然而放射線治療會帶來一定的風險,包括傷口的感染、造血能力的下降與周邊臟器的影響。
關於手術的詳細說明,請閱讀我們下面的文章:
攝護腺癌合併骨骼轉移,在臨床上是相當常見的問題。不論是醫師、家屬與病患都應該要有相當高度的警覺心。對於高風險、有骨骼症狀之病患,應給予適當之影像學檢查並評估病理性骨折之風險。若符合手術治療之適應症,則應儘早介入避免後續之併發症。若不需或無法手術治療,則應給予藥物或放射線治療來改善生活品質。另外對於居家環境與病患活動均需特別注意,以避免跌到而造成後續問題!



